在之前的科普中,我们了解到安罗替尼可以通过肿瘤血管基质重编程来抑制肿瘤生长。除此之外,安罗替尼还有调控肿瘤细胞重编程的神奇作用,今天就让我们一起来看看他是如何通过重塑肿瘤细胞,来战胜肿瘤的。
肿瘤总是在想方设法地改造居住环境以利于自己生长,比如建设多个据点(增殖和转移)、把讨厌的东西赶走(造成缺氧环境、酸性环境,导致其他宿主细胞无法生存)等,为什么肿瘤组织要这么做呢?
1. 肿瘤增殖和转移——肿瘤发生发展的重要环节
肿瘤增殖,顾名思义就是肿瘤细胞不断生长、增多的过程,而肿瘤转移指的是肿瘤细胞脱离原来生长部位,通过淋巴管或血管迁移到其它部位,形成新的继发病灶继续增殖生长的过程。
肿瘤细胞的侵袭、增殖和转移是一个多因素、多步骤的复杂过程。首先,肿瘤细胞脱离原先生长的地方,外出征战,逐渐向外生长占领更大的地盘;随后又向内渗透到附近血管和淋巴管,从而进入了人体的循环系统,开始肆意游走。在循环过程中穿出脉管系统,最后在新的部位形成转移,成功开拓新的领地,在新的领地不断进行细胞增殖,形成转移灶[1]。
肿瘤转移路径[1]
2. 缺氧的微环境——利于恶性肿瘤的发展
肿瘤血管系统严重的结构和功能异常,以及肿瘤细胞与血管之间的扩散距离增加,导致肿瘤内缺氧[2]。缺氧是肿瘤微环境的重要特征,会促进肿瘤血管生成,调节肿瘤细胞代谢、存活和增殖,进一步促进肿瘤自身的发生和发展[3,4]。
肿瘤组织缺氧调控代谢、促进血管生长[2]
安罗替尼调控肿瘤细胞重编程,主要分为抑制肿瘤生长和迁移和改善缺氧、调节代谢两部分。
1.安罗替尼可以有效抑制肿瘤增殖和转移
安罗替尼可以直接杀死肿瘤细胞,促进肿瘤细胞凋亡;同时抑制淋巴管生成,抑制肿瘤细胞远处转移。安罗替尼对肿瘤细胞重编程的作用,可以有效控制肿瘤的生长,且单药就已经在多种肿瘤的临床治疗中展现出令人惊艳的效果。在非小细胞肺癌、小细胞肺癌、软组织肉瘤等的临床研究中,安罗替尼能够延长患者中位无进展生存期(mPFS),尤其在分化型甲状腺癌中,无进展生存期延长了近32个月,客观缓解率提升59.21%。
安罗替尼有效控制多种肿瘤生长
当肿瘤已经发生了远端转移时,安罗替尼同样能够发挥重要作用。安罗替尼三线及以后治疗复发或转移性非小细胞肺癌III期随机对照临床研究的亚组分析显示,安罗替尼延长了伴脑转移或肝转移患者的无进展生存期,在伴脑转移患者中延长近3个月[5,6]。
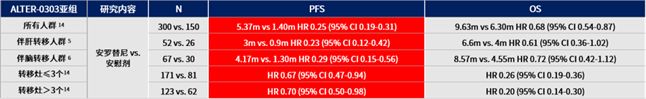
安罗替尼延长非小细胞肺癌远端转移患者无进展生存期
2. 安罗替尼可以改善缺氧状态和代谢重塑
安罗替尼能够改善肿瘤组织的缺氧状态。动物试验证明,安罗替尼的使用能够改善模型小鼠体内肿瘤组织的缺氧情况[15]。 而且缺氧环境得到改善后,活性氧(ROS)升高,还能够提升联合放疗的治疗效果。相关数据显示,在非小细胞肺癌脑转移患者中,安罗替尼联合放疗,与单独放疗相比,能够延长8个月的颅内无进展生存期(PFS)。
总结
肿瘤细胞的生长、增殖、转移和多种因素息息相关,安罗替尼通过抑制肿瘤细胞的生长和迁移直接杀伤肿瘤细胞,改善肿瘤组织缺氧、调节代谢,同时可以增敏放疗,最终实现对肿瘤细胞的重编程。
参考文献:
1. Valastyan S, et al. Cell. 2011;147(2):275-92.
2.Miranda-Galvis, et al. Int. J. Mol. Sci. 2020, 21, 5487.
3. Li Y, et al. Technol Cancer Res Treat. 2021 Jan-Dec;20:15330338211036304.?
4. Heiden, et al. Science. 2009; 324(5930): 1029–1033.
5. Shen, Y. et al. J Cancer Res Clin Oncol. 2022 Apr 28.?
6. Liang, S. et al. Oncologist. 2020 May;25(5):e870-e874.?
7. Han B, et al. JAMA Oncol. 2018;4(11):1569-1575.
8. Cheng Y, et al. Br J Cancer. 2021 Aug;125(3):366-371.?
9. Chi, Y. et al. J Clin Oncol 36, 2018 (suppl15; abstr 11503).
10. Chi, Y. et al. Annals of Oncology 31, 2020:S1347.
11.Li, D. et al. J Clin Oncol 37, 2019 (suppl15; abstr 6019).?
12. Huang J. et al. Cancer Med. 2021;00:1-9.?
13. Zhou A. et al. Oncologist. 2019; 24(8):e702-e708.
14. Han B, et al. JAMA Oncol. 2018;4(11):1569-1575;?
15. He, et al. Cancer Management and Research 2021:13 6101–6111
16. Gao, et al. Front Oncol. 2021;11:628895.